(continua dall’edizione precedente)
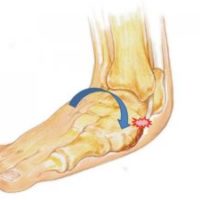
Il danneggiamento dei nervi può far perdere al piede la sua fisionomia, creando deformità sulle quali si formano aree di carico patologico che possono dare vita a ulcere (in zone come la superficie plantare e le dita). Quando il piede non è più conformato correttamente, si tende a deambulare in maniera scorretta creando zone di elevata pressione che tendono a rompersi, creando così lesioni ulcerose che, se trascurate, si possono facilmente infettare. Se non trattate per tempo e nel modo corretto, le infezioni possono progredire fino a raggiungere i piani profondi della pelle per arrivare alle ossa.
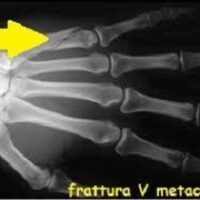
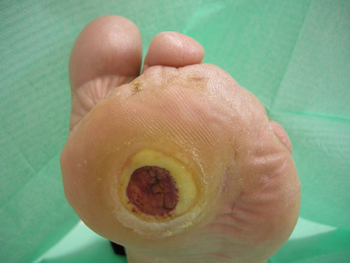 Un attento esame della condizione clinica è necessario per comprendere la gravità della condizione. Esami del sangue per determinare l’infezione, radiografie per scoprire i danni causati alle ossa o un eventuale stato di gangrena, ecodoppler per valutare le condizioni del sistema circolatorio, baropodogramma per la valutazione dell’appoggio e delle zone di iperpressione, sono alcune delle analisi necessarie per una valutazione approfondita della situazione.
Un attento esame della condizione clinica è necessario per comprendere la gravità della condizione. Esami del sangue per determinare l’infezione, radiografie per scoprire i danni causati alle ossa o un eventuale stato di gangrena, ecodoppler per valutare le condizioni del sistema circolatorio, baropodogramma per la valutazione dell’appoggio e delle zone di iperpressione, sono alcune delle analisi necessarie per una valutazione approfondita della situazione.
L’infezione del piede diabetico rappresenta una grave minaccia per l’arto interessato e deve essere valutata e trattata tempestivamente, questa non è di facile e immediata diagnosi. Spesso infatti i segni o sintomi di infiammazione (rossore, calore, indurimento, dolore) vengono confusi con la presenza di neuropatia o ischemia. Altre manifestazioni quali la febbre – che sarebbe un campanello d’allarme utile per l’indagine diagnostica – sono assenti.
L’infezione del piede diabetico può essere:
- Lieve (superficiale)
- Moderata (più profonda o più estesa)
- Grave (accompagnata da segni sistemici di sepsi).
Se non trattata adeguatamente, l’infezione può diffondersi ai tessuti sottostanti, tra cui le ossa (osteomielite).
Solitamente l’infezione del piede diabetico coinvolge l’avampiede, specialmente sulla superficie plantare e sulle dita. Tuttavia il segno clinico più comune nel caso di ferita infetta del piede in paziente con diabete è l’aumento di un liquido infiammatorio in corrispondenza della lesione. La presenza di piede gonfio, ulcera cronica o dita arrossate e tumefatte (dita a “salsicciotto”) dovrebbero sempre indurre il sospetto di infezione ed, eventualmente, anche l’estensione del processo ai tessuti profondi. Effettuata la diagnosi clinica di infezione, il passo successivo è determinarne l’eziologia in modo da poter intraprendere un trattamento razionale ed appropriato, attraverso il prelievo di materiale dalla lesione infetta da sottoporre ad esame colturale. Nel caso di infezioni gravi è appropriata un’emocoltura e, infine, una coltura su campione osseo aiuta nella diagnosi e nella terapia di osteomielite.
Il piano terapeutico complessivo considera sempre il controllo metabolico, il supporto idro-elettrolitico, valuta la necessità di intervento chirurgico e si fonda sulla terapia antibiotica stabilita sulla base degli agenti patogeni che vengono isolati.
(continua nella prossima edizione)